総胆管結石
胆石は胆汁のなかに含まれているコレステロールやビリルビンが結晶となり大きくなってできたものです。胆汁は肝臓で作られ、胆嚢(たんのう)で濃縮されて総胆管を通って十二指腸へ流れます。胆嚢内にできた石を胆嚢結石、肝臓内の胆管にできた石を肝内胆管結石、胆嚢から総胆管に出てきた石や、総胆管にできた石を、総胆管結石といいます。
1. 総胆管結石の症状
総胆管結石は、症状が全くない場合もありますが、結石が胆管にはまり込むと痛みが生じます。心窩部(みぞおち)や右季肋部(みぞおちの右)が痛んで、血液検査でAST、ALT、γ-GTP(ガンマ-GTP)、ALP、ビリルビンの上昇が見られると総胆管結石が疑われます。
結石が胆管をふさいで感染を起こすと急性胆管炎となり、発熱、悪寒、黄疸を認めます。細菌が血液の中に侵入し増殖してしまう敗血症という状態になり、意識障害やショックを伴うことがあります。また、胆管の出口である十二指腸乳頭部に結石がはまり込むと急性膵炎を発症することがあります。急性胆管炎や急性膵炎になると、緊急の入院や緊急の治療が必要となります。
2. 総胆管結石の診断
総胆管結石を疑った場合に当科で行っている検査です。
- ① 腹部超音波検査(エコー)
- 超音波が出るプローブをお腹にあててお腹の中を観察していく検査です。主に胆管、胆嚢、肝臓、膵臓、腎臓、脾臓を観察することができます。体への負担が少ない検査ですので、総胆管結石を疑った場合はまずこの検査を行うことが一般的です。ただし腹部超音波検査(エコー)での総胆管結石の描出率は60%程度ですので、他の検査も併用して行うことが多いです。
- ② 腹部CT検査
- X線をあてて体の断面画像を得る検査です。体を数mm~1cm区切りで輪切りにして、その切断面の画像で診断を行います。石灰化した総胆管結石であれば描出率は高いです。
- ③ MRCP(MRIを用いて胆嚢・胆管・膵管を撮影する検査)
- 核磁気共鳴現象を利用した画像検査です。CT検査のような被ばくはありませんが、検査時間は長くなります。体内に金属の留置してある方やペースメーカーの留置してある方はMRI検査を受けることができません。MRCPによる総胆管結石の描出率は90%以上であり有用性が高いですが、5mm以下の小結石は描出されないことがあります。
- ④ 超音波内視鏡検査(EUS)
- 先端に超音波装置のついた上部消化管内視鏡(胃カメラ)の検査です。胃や十二指腸から観察を行うことで、体外からの腹部超音波検査(エコー)よりもさらに詳しく観察を行うことができ、熟練者であれば総胆管結石の有無をほぼ100%診断できます。検査時間は通常の上部消化管内視鏡(胃カメラ)検査よりも長くなりますが、鎮静薬を使いながら外来でも行うことのできる検査です。
4. 総胆管結石の治療
総胆管結石の治療には、内視鏡的胆管結石除去術、経皮経肝的胆管結石除去術、外科的手術がありますが、近年の内視鏡手技や処置具の進歩に伴い、内視鏡的胆管結石除去術が第一選択となっています。
内視鏡的胆管結石除去術は、内視鏡下に胆管の出口である十二指腸乳頭部から造影剤を注入し、胆管の形態を観察する検査(内視鏡的逆行性胆道膵管造影 ERCP: Endoscopic retrograde cholangio-panceatography)に引き続き、胆管の出口を広げて結石を取り出しやすくしてから、内視鏡処置具を使用して取り除く治療法です。
経皮経肝的胆管結石除去術は、体表から肝臓の中の細い胆管を超音波で確認しながら針を刺して胆管内にチューブを留置し(経皮経肝的胆管ドレナージ PTBD: Percutaneous transhepatic biliary drainage)、そのルートを利用して結石を除去する治療法です。PTBDでは少なくとも2週間、胆汁を体外に誘導するチューブ(ドレナージチューブ)を留置したままとなることから患者さんの負担が大きく、内視鏡的治療が困難な場合にのみ選択されることが多い方法です。
外科的手術は、内視鏡的治療に比較して侵襲度が高い治療法です。胆嚢摘出術を行う予定がある場合には、腹腔鏡を用いた一回の手術で胆嚢と総胆管結石の治療を行うことで、入院期間の短縮や患者さんの負担軽減につながると期待されていますが、適応の制限や手技の困難さからまだ多くの改善すべき問題が残されており、実際には内視鏡的結石除去術が主流となっています。
5. 総胆管結石に対する内視鏡的治療の実際
総胆管結石を内視鏡的に取り除く場合、胆管の出口を広げる必要があります。胆管の出口を広げる方法には、内視鏡的乳頭括約筋切開術(EST: endoscopic sphincterotomy)、 内視鏡的乳頭バルーン拡張術(EPBD: Endoscopic papillary balloon dilation)、内視鏡的乳頭大径バルーン拡張術(EPLBD: Endoscopic papillary large-balloon dilation)があります。
ESTは十二指腸乳頭を電気メスで切開して胆管の出口を広げる手技です。1974年に報告されてから、内視鏡手技や処置具の進歩に伴い、総胆管結石に対する第一選択の治療法となっています。
一方、EPBDは1982年に登場した、乳頭を切開することなく、バルーン(風船)で胆管の出口を広げる手技です。1990年代になってから安全性・有効性が証明され、日本では海外に比べよく行われている治療法です。乳頭の機能が温存されるため、ESTに比べ総胆管結石の再発が少ないと言われています。
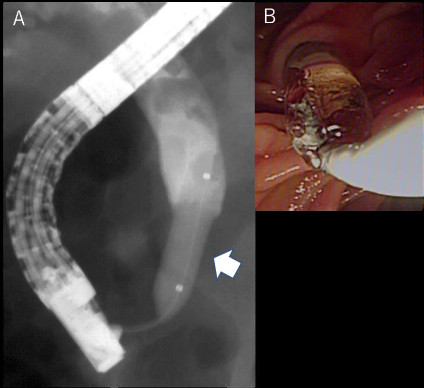 図1 内視鏡的乳頭バルーン拡張術(EPBD).
図1 内視鏡的乳頭バルーン拡張術(EPBD).
A; 透視画像。矢印がEPBDバルーン。総胆管内には多数の結石が指摘できる。
B; 内視鏡画像。乳頭はバルーン拡張されている。
しかし、大結石(15mm以上)をそのまま取り除くにはESTであれば大きく切る必要があり、出血や穿孔(穴が開くこと)の危険性を伴います。また、ESTを小~中切開で行った場合やEPBDでは、胆管の中で結石を砕いて小さくしてから取り出さなければならず、結石の完全除去には複数回の処置が必要になることも少なくありません。近年、EPLBDという、EPBDで用いるバルーン(径6~10mm)より大径のバルーン(径12mm~20mm)で胆管の出口を広げる手技が行われるようになり、大結石であっても小さく砕くことなく除去することが可能となりました。また、安全性についてもESTやEPBDと同等かそれ以上と言われています。
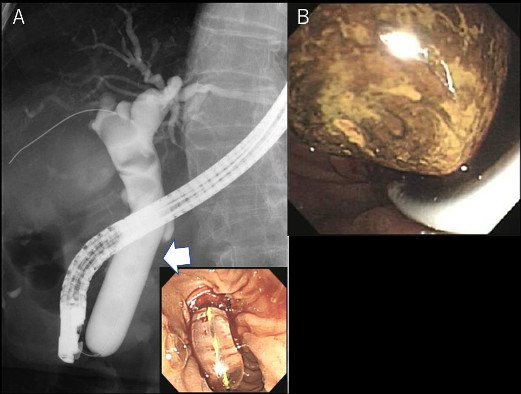 図2 内視鏡的乳頭大口径バルーン拡張術
図2 内視鏡的乳頭大口径バルーン拡張術
A; 透視画像。矢印がEPLBDバルーン。右下は内視鏡画像。
B; 巨大な胆管結石を内視鏡的に除去した。
当科では、これまで1000件を超えるEPBDを行ってきました。また大結石に対しては、EPLBDを導入し、積極的に行っています。
上記EPBDやEST、EPLBDで乳頭処置を行った後に結石除去用のバスケットやバルーン等の内視鏡処置具を胆管内に挿入し、胆管結石を除去していきます。
総胆管結石の内視鏡的治療に伴う偶発症として、急性膵炎(約6%)、胆管炎(5%以下)、胆嚢炎(5%以下)、出血(1%以下)、胆管穿孔(1%以下)があります。当科ではできる限り偶発症を起こさないようにすべく、努力・工夫を重ねています。
6. 当科の件数・治療成績
当科では年間約100例の総胆管結石の内視鏡的治療を行っており、完全結石除去率98%と高い成功率を誇っています。また、従来は内視鏡的治療が困難であった、胃の手術を受けて腸管をつなぎかえている患者さんの総胆管結石に対しても、バルーン内視鏡を用いた内視鏡的治療を積極的に行っています。



