1. 症状
ほとんどの場合、症状はなく、健診の腹部超音波検査や他の理由で撮影したCTや MRIで見つかることが多いです。しかし中には、急性膵炎の原因となることがあります。一方、悪性の場合、膵臓癌と同様に腹部不快感・体重減少や黄疸で発症することもあります。
膵管内乳頭粘液性腫瘍(Intraductal Papillary Mucinous Neoplasm)とは膵管(膵液の通り道)内に乳頭状に増殖する膵腫瘍で、粘液を産生することで嚢胞状となることが多く、膵管が太くなることもあります。いわゆる「通常の膵臓癌」とは違い、良性から悪性まで様々な段階があり、経過中に悪性化することがあります。
1. 症状
ほとんどの場合、症状はなく、健診の腹部超音波検査や他の理由で撮影したCTや MRIで見つかることが多いです。しかし中には、急性膵炎の原因となることがあります。一方、悪性の場合、膵臓癌と同様に腹部不快感・体重減少や黄疸で発症することもあります。
2. 原因・病態
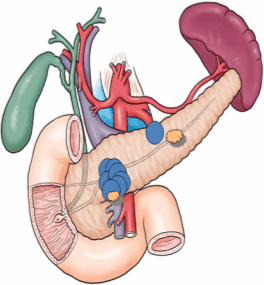 IPMNのイメージ図
IPMNのイメージ図
青色で示すのが、粘液を貯め込んで
嚢胞状となった病変(IPMN)。
嚢胞内部にポリープ様の成分が
含まれることがあり、注意が必要。
IPMNでは、通常の膵癌でも認められる遺伝子の異常が報告されていますが、現在のところ原因ははっきりしていません。
膵管には大通りである主膵管と、そこから枝分かれする分枝膵管があります。IPMNはできる部位によって「主膵管型」、「分枝型」、「混合型」に分けられます。IPMNは女性よりも男性に多く、60~70歳代の方に多く見つかります。多くは良性の分枝型ですが、なかには主膵管型で診断時には既に癌化している症例も含まれます。分枝型IPMNは治療を必要としないものが大半を占めていますが、一部には癌化を疑って手術を検討すべきものがあります。
またIPMNがある人は、ほかの場所にも膵癌ができる危険性が高いことが知られているため、小さな分枝型IPMNでも定期的に検査を受けることが必要です。
3. 検査・診断の方法
IPMNの多くは無症状のため、健診の腹部超音波検査や、他の病気の検査で撮影されたCTやMRIなどの画像検査で発見されることが多いです。IPMNが疑われた場合、その他の嚢胞性病変との区別、IPMNにおける悪性所見の有無、膵臓癌の合併の有無を評価する必要があります。
腹部超音波検査は体に負担がなく行われる検査ですが、膵臓の場所によっては見えにくいこともあり、MRI検査やCT検査を行います。MRI検査は被曝せずに検査可能であることから強く勧められ、MRCPという膵管の画像を撮影する方法も併用すると膵管との関係を評価できます。CT検査は、造影剤を注射して撮影する造影CT検査で病変の大きさや広がり、悪性所見の有無を調べることができます。
内視鏡を用いた検査として、超音波内視鏡検査(EUS)や内視鏡的逆行性胆管膵管造影(ERCP)があります。EUSは内視鏡を用いて胃や十二指腸から超音波で観察する検査で、IPMNの内部の構造や膵管の状態を詳細に観察できます。ERCPは入院で行う内視鏡検査で、特にIPMNの悪性化が懸念される場合に、膵管内の造影や膵管鏡での観察、膵液や膵管の細胞の採取などを行います。膵液や膵管の細胞の悪性度を判定し、悪性化が疑われる場合には、手術の必要性について検討します。
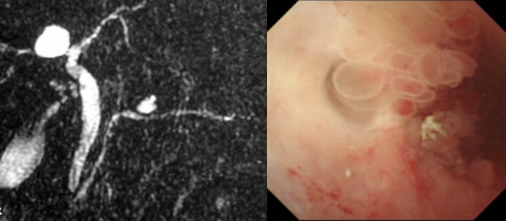 左図:MRCP検査 右図:ERCPによる膵管鏡検査
左図:MRCP検査 右図:ERCPによる膵管鏡検査
4. 治療
原則的には国際膵臓学会で作成された国際診療ガイドラインに則り治療・経過観察が行われます。一般的に治療は外科的な手術になりますが、比較的大きな手術となるため患者さまの年齢や持病などの背景が考慮されます。
主膵管型IPMNと診断された場合には、前述のように癌化している可能性が高いため外科手術が推奨されます。分枝型IPMNの場合は、嚢胞の大きさや膵管の太さ、壁在結節の有無や随伴症状など癌化が疑われる所見に応じて、手術するか、定期的な検査により経過観察するかを決定します。
5. 当科の件数・治療成績
1994年11月から2013年3月までに当科で1063人の方がIPMNと診断されましたが、診断時に手術の適応であると判断された方は96人、切除して癌が存在していた方は40人、経過観察を続けている途中で癌が発生した方は33人でした。
膵癌の一般人口における発生頻度が0.01-0.02%であることと比較すると、高率に癌化の危険がある疾患であることがわかります。一方で、IPMNは膵癌を早期に発見、治療するチャンスがある疾患ですので、「膵嚢胞」「IPMN」と疑われたら専門施設を受診することをお勧めします。